- AMNIOCENTESI
- VILLOCENTESI
- TRANSLUCENZA NUCALE, ULTRATEST E MULTITEST SEQUENZIALE
- TEST DEL DNA FETALE CIRCOLANTE NEL SANGUE MATERNO (cell free DNA)
- CARIOTIPO MOLECOLARE
Cos’è l’amniocentesi.
L’amniocentesi consiste nel prelievo di una piccola quantità di liquido amniotico all’interno del quale sono contenute alcune cellule di origine fetale. Su queste cellule è possibile svolgere l’analisi cromosomica prenatale individuando così i difetti legati ad anomalie del cromosomi (come la sindrome di Down o ‘mongolismo’)
Indicazioni più importanti ad eseguire un’amniocentesi.
L’amniocentesi viene consigliata per la ricerca di
- anomalie cromosomiche (nelle gravide di età superiore al 35 anni e nelle gravide di ogni età che abbiano avuto loro o un loro familiare uno o più figli portatori di anomalie cromosomiche)
- malattie che compaiono solo in uno dei due sessi
- malattie ereditarie indipendenti dal sesso del neonato
- malformazioni della colonna vertebrale e del contenuto di essa (sistema nervoso centrale)
Quando si fa l’amniocentesi.
L’amniocentesi si esegue preferibilmente tra la 15a e la 18a settimana di gravidanza
Come si effettua l’amniocentesi.
Dopo aver valutato ecograficamente l’età gestazionale, il numero dei feti la sede di inserzione della placenta ed il cordone ombelicale, si individua il punto più adatto per l’inserzione dell’ago. Si disinfetta accuratamente con soluzioni iodurate l’area cutanea prescelta. Si introduce un ago del diametro di 1-1 2 mm (22 Gauge) e lungo circa 12cm attraverso i vari piani cutaneo – muscolari fin nella cavità amniotica e si prelevano circa 20 cc di liquido amniotico.
Quali sono i rischi legati alla procedura.
I rischi dell’amniocentesi sembra siano piuttosto ridotti in particolare vi è motivo di ritenere che sia non molto elevato il pericolo di provocare un aborto (0,5-1%), un’infezione del liquido amniotico, una perdita dello stesso. Si verifica, con una frequenza bassa ma non trascurabile, il passaggio di modeste quantità di emazie fetali nel circolo sanguigno materno, per tale motivo nelle gestanti Rh (D) negative va somministrata sistematicamente una dose standard di immunoglobuline anti-D al momento dell’amniocentesi.
Cos’è la villocentesi
E’ una tecnica diagnostica che permette come l’amniocentesi, di svolgere l’analisi cromosomica prenatale. Al posto del liquido amniotico viene prelevata una piccolissima quantità di vilIi coriali, cioè di placenta.
Indicazioni più importanti ad eseguire una villocentesi
La villocentesi viene consigliata per la ricerca di:
- anomalie cromosomiche (nelle gravide di età superiore al 35 anni e nelle gravide di ogni età che abbiano avuto loro o un loro familiare uno o più figli portatori di anomalie cromosomiche)
- malattie che compaiono solo in uno dei due sessi
- malattie ereditarie indipendenti dal sesso del neonato
Quando si fa la villocentesi.
La villocentesi si esegue a partire dalle 10-11 settimane di gestazione
Come si effettua la villocentesi.
Dopo aver valutato ecograficamente l’età gestazionale, il numero del feti, la sede di inserzione della placenta ed il cordone ombelicale, si individua il punto più adatto per l’inserzione dell’ago, si disinfetta accuratamente con soluzioni iodurate l’area cutanea prescelta. Si introduce un ago da 20 Gauge attraverso i vari piani cutaneo-muscolari sotto guida ecografica verso il corion. Raggiunto il corion la siringa viene posta in aspirazione al fine di prelevare 20-30 mg di tessuto coriale. Lo studio del cariotipo verrà effettuato direttamente sulle cellule del citotrofoblasto o sulle cellule mesenchimali del villo in coltura.
Quali sono i rischi legati alla procedura.
I rischi della villocentesi sembra siano piuttosto ridotti. In particolare vi é motivo di ritenere che sia non molto elevato il pericolo di provocare un aborto ( 1 %). Si verifica con una frequenza bassa ma non trascurabile il passaggio di modeste quantità di emazie fetali nel circolo sanguigno materno; per tale motivo nelle gestanti Rh (O) negative va somministrata sistematicamente una dose standard di Immunoglobuline anti-D al momento della villocentesi
Quali sono i vantaggi della villocentesi rispetto all’amniocentesi.
Il vero vantaggio sta nel fatto che è praticabile già a partire dalla decima/dodicesima settimana di gestazione; inoltre permette di avere il risultato dell’analisi entro 7/10 giorni anziché dopo 20 giorni come succede di solito per l’amniocentesi . Ottenere una diagnosi precoce è molto utile nel caso si decida di ricorrere all’interruzione di gravidanza
Che cos’è la Translucenza Nucale? La translucenza nucale è un’area fluida nella regione della nuca del feto, evidenziabile ecograficamente come uno spazio anecogeno posto tra la cute ed i tessuti molli che rivestono la colonna cervicale, La misurazione della translucenza nucale si effettua tra la 11a e la 14a settimana di gestazione, nella stessa sezione sagittale utilizzata per la determinazione della lunghezza vertice sacro (CRL) che deve essere compresa tra 45 ed 84 mm, Si ritiene che lo spessore della translucenza nucale superiore o uguale a 2,5 mm aumenti il rischio di anomalia cromosomica, Una cromosomopatia è presente in circa il 35% dei feti con translucenza nucale aumentata. Maggiore è lo spessore della translucenza nucale, maggiore è il rischio che il feto sia affetto da un’anomalia cromosomica. Si ritiene che lo studio della translucenza nucale sia il metodo ecografico più accurato per valutare il rischio di cromosomopatia fetale. I difetti cromosomici più frequentemente associati ad aumento di spessore della translucenza nucale sono la trisomia 18, la trisomia 21, la trisomia 13, la sindrome di Turner, le aneuploidie dei cromosomi sessuali e le poliploidie. Un aumento di spessore della translucenza nucale è stato riscontrato anche in caso di cardiopatie congenite, sindromi genetiche e numerose altre patologie. L’esame Ultratest (test combinato sul sangue venoso materno e translucenza nucale del feto) si effettua tra l’11a settimana + 4 giorni e la 14a settimana e ha lo scopo di stimare il rischio che il feto sia affetto da anomalie del numero dei cromosomi, in particolare dalla trisomia 21 (sindrome di Down) o dalla trisomia 18 (sindrome di Edwards). Consiste in un’ecografia esterna (tramite la quale si misura la lunghezza del feto, lo spessore della “translucenza nucale” e si visualizza la presenza o assenza dell’osso nasale) e un prelievo di sangue materno attraverso il quale si misura la concentrazione di sostanze prodotte dalla placenta (freeBetaHCG e PAPP-A). L’esito integrato di questo esame sarà disponibile dopo 10-15 giorni. L’esame Oscar, invece, consente di ottenere il risultato combinato dell’esame in giornata. La paziente che risultasse a rischio, pertanto, potrebbe immediatamente effettuare l’esame invasivo (villocentesi) ed ottenere nel giro di pochi giorni un risultato preliminare. In poche ore così può essere concluso l’iter diagnostico per la patologia cromosomica, riducendo drasticamente i tempi di attesa e la conseguente ansia per la gestante. In questo modo si ottiene una diagnosi definitiva sull’assetto cromosomico del feto entro i primi tre mesi di gravidanza. Attendibilità dell’esame: questo esame non è un test diagnostico in grado di riconoscere se il feto è malato o sano, ma fornisce la miglior stima possibile della probabilità che il feto possa essere affetto da anomalie cromosomiche. Il risultato è espresso come la possibilità di avere un feto affetto su un numero più o meno grande di feti normali. Ad esempio 1 su 500, 1 su 3.000 o 1 su 80. Spetta alla donna e alla coppia, coadiuvati dalla consulenza di un medico esperto in diagnosi prenatale, decidere se un certo valore di rischio li induca ad affrontare procedure diagnostiche invasive come la villocentesi o l’amniocentesi. La coppia che vuole la certezza diagnostica non deve quindi sottoporsi a questo esame, che per quanto preciso, non fornisce una diagnosi, ma appunto una stima del rischio.Interpretazione del risultato: l’interpretazione del risultato richiede sempre un colloquio con il ginecologo, in particolare è opportuno uno specifico approfondimento con lo specialista se compare sul referto l’avviso “Rischio Aumentato”. Se compare sul referto “Rischio Intermedio” può essere indicato, sempre previo colloquio con lo specialista, il Multi-test sequenziale del secondo trimestre di gravidanza.
Cos’è il multi-test.
E’ un semplice esame del sangue, che si esegue tra la 16a e la 17a settimana di gestazione, assieme ad un’accurata valutazione ecografica della lunghezza del femore e del diametro della testa del feto.
Cosa valuta il multi-test.
Con il multitest vengono dosati due ormoni: Beta HCG e alfafetoproteina. Consente di calcolare il rischio che corre quella donna in quella gravidanza di avere un figlio affetto da sindrome di Down, Trisomia 18 e da difetti del tubo neurale, ma non da altre malattie cromosomiche. L’esame non diagnostica con certezza la malattia, ma indica solo una maggiore o minore probabilità che essa sia presente nel feto.
Cosa fare in caso di positività.
Se la probabilità prima citata risulta elevata (rischio superiore a 1/380, ad esempio 1/200 etc.) verrà consigliato un esame molto preciso: l’amniocentesi. MULTI-TEST SEQUENZIALE Si tratta sempre del Multi-test, ma il dato statistico di partenza non è quello legato all’età materna ma il risultato dell’Utra-test laddove si tratti di un “Rischio Intermedio”.
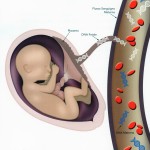
Il test del DNA fetale circolante nel sangue materno permette l’analisi del DNA fetale presente nel sangue materno, riuscendo a valutare la presenza di aneuploidie fetali comuni in gravidanza, quali la Sindrome di Down (Trisomia 21), la Sindrome di Edwards (Trisomia 18), la Sindrome di Patau (Trisomia 13) e le aneuploidie dei cromosomi sessuali (Sindrome di Turner, Sindrome di Klinefelter, Sindrome di Jacobs, Sindrome della tripla X, etc.).
La Trisomia è quella condizione in cui si trovano 3 copie di un cromosoma invece di 2. Il test prevede anche l’opzione di un approfondimento diagnostico di secondo livello, che consente di individuare la presenza nel feto di alterazioni cromosomiche strutturali ed alcune comuni sindromi da microdelezione/microduplicazione.
Il test viene eseguito mediante un semplice prelievo di sangue della gestante senza comportare alcun rischio per la salute del feto. Tale prelievo può essere eseguito a partire dalla decima settimana di gestazione. L’indagine viene eseguita utilizzando la NGS, Next Generation Sequencing, tecnologia di biologia molecolare di ultima generazione. Le sequenze cromosomiche del DNA fetale vengono amplificate e successivamente quantificate mediante sofisticate analisi bioinformatiche al fine di determinare la presenza di eventuali aneuploidie cromosomiche.
Il test del DNA fetale circolante nel sangue materno è un esame diverso dalle indagini di screening del primo e secondo trimestre. Questi ultimi sono test statistici indiretti che si basano su valutazioni di rischio a priori (età della paziente, riscontri ecografici sul feto e/o indagini biochimiche sul sangue materno). L’insieme di questi dati produce una percentuale di rischio di aneuploidia fetale. Il test del DNA fetale circolante nel sangue materno, invece è un’analisi diretta del DNA fetale circolante. Misura con accuratezza, la quantità relativa di DNA fetale dei cromosomi 13, 18, 21, X, Y, per rilevare l’eventuale presenza di aneuploidie fetali.
L’esame prenatale non invasivo che analizza il DNA fetale libero circolante isolato da un campione di sangue materno è un test di screening e non è un test diagnostico. Benché questo test sia molto accurato, i risultati non sono diagnostici e devono essere valutati nel contesto del quadro clinico della gestante e della anamnesi familiare. Inoltre, l’esame non è sostitutivo della diagnosi prenatale invasiva (Villocentesi o Amniocentesi).
Risultati ottenibili
“POSITIVO” – Presenza di aneuploidia cromosomica: indica che il test ha rilevato nel feto una aneuploidia a livello di uno (o più) dei cromosomi investigati (21, 18, 13, X o Y). Il follow-up consigliato è un test di diagnosi prenatale invasiva, come il prelievo dei villi coriali (Villocentesi) o l’Amniocentesi. In nessun modo è possibile avvalersi della Legge 194/78 sulla interruzione volontaria della gravidanza senza prima aver confermato il risultato del test mediante amniocentesi o villocentesi.
“NEGATIVO” – Assenza di aneuploidia cromosomica: indica che il test non ha rilevato la presenza di aneuploidie cromosomiche in uno dei cromosomi cromosomi esaminati. L’affidabilità del risultato viene riportato nella sezione “Risultati” del referto e nella sezione “Accuratezza del test” della relazione tecnica. Tale risultato indica che il feto non presenta aneuploidie a livello dei cromosomi investigati (21, 18, 13, X o Y) ma non assicura che il feto sia sano per tali anomalie. Infatti, a causa della fisiologia placentare, tale risultato potrebbe non riflettere un reale stato di normalità del feto.
In alcuni casi (circa il 2%) il test potrebbe produrre un risultato non ottimale o non conclusivo. In tali evenienze verrà richiesto alla gestante il prelievo di un nuovo campione ematico al fine di ripetere l’esame. Anche dopo la ripetizione, il test potrebbe non produrre un risultato conclusivo. In questi casi, è consigliato di ricorrere a metodi di diagnosi prenatale alternativi, quali per esempio l’amniocentesi o la villocentesi, in quanto in letteratura scientifica è stato riportato un aumento dell’incidenza
di aneuploidie fetali nei campioni con risultato non conclusivo, per esempio a causa di bassa frazione fetale.
In altri casi l’esame potrebbe fornire un risultato che indica un sospetto di presenza di aneuploidia cromosomica (risultato borderline). In tale evenienza verrà consigliato di confermare il risultato mediante diagnosi prenatale invasiva, così come per il risultato positivo.
Accuratezza del test
L’esame ha dimostrato, in studi di validazione preclinica, un’attendibilità superiore al 99% nel rilevare la trisomia 21, la trisomia 18, la trisomia 13 e la Monosomia X, con percentuali di falsi positivi <0.1%. Sebbene l’errore del test è molto basso, questo tuttavia non è escludibile.
IL CARIOTIPO MOLECOLARE (ARRAY-CGH)
Che cos’è il Cariotipo Molecolare?
Grazie ai recenti progressi della citogenetica molecolare è adesso possibile esaminare i cromosomi fetali in maniera più approfondita ed accurata, utilizzando il cosiddetto Cariotipo Molecolare, procedura diagnostica che impiega una tecnica molecolare innovativa conosciuta come Array-CGH.
Risultati in soli tre giorni:
Impiegando una tecnica molecolare, che non necessita di coltura cellulare, con il Cariotipo Molecolare è possibile ottenere un’analisi cromosomica approfondita in soli 2-3 giorni, a differenza dei 15-20 giorni necessari con la tecnica tradizionale, riducendo al minimo i tempi di attesa dei risultati. Un vantaggio non trascurabile che permette di:
• Escludere una patologia cromosomica entro pochi giorni dal prelievo;
• Ridurre l’ansietà della gestante;
• Concordare con il proprio medico, in largo anticipo, un’ eventuale intervento terapeutico, in caso di risultato patologico.
Esame approfondito dei cromosomi:
Rispetto all’esame del cariotipo tradizionale, l’analisi molecolare dei cromosomi ha una risoluzione molto più elevata 100 volte). Ciò consente di identificare anche patologie derivanti da alterazioni cromosomiche submicroscopiche, non evidenziabili con il cariotipo tradizionale, aumentando sensibilmente l’accuratezza dell’esame. Il cariotipo molecolare, infatti, consente di studiare un gruppo di 100 patologie causate da microdelezione / microduplicazione cromosomica e di oltre 150 geni.
Risultato assicurato:
Trattandosi di una metodica molecolare di analisi del DNA non è soggetta al rischio della mancata crescita della coltura cellulare e, di conseguenza, di ripetizione del prelievo, garantendo un risultato in quasi il 100% dei casi.


